第一节 组织损伤的免疫机制
由内源性或外源性抗原所致的细胞或体液介导的免疫应答导致的组织损伤称免疫损伤(immune injury)通常称之为变态反应(allergic reaction)或超敏反应( hypersensitivity reaction)。引起免疫性损伤的抗原可以是内源的或外源的,同种的或自体的,其中来自外环境的外源性抗原所致的过敏反应有些是可以预防的,如接触毒葛所致的接触性皮炎,接触花粉所致的枯草热等,均可通过避免接触抗原加以预防。部分同种抗原所致的过敏反应如输血反应,通过受、供血液的交叉配型亦可以避免。
变态反应按免疫机制的不同可分为四类,即Ⅰ、Ⅱ、Ⅲ、Ⅳ型。
一、Ⅰ型变态反应
Ⅰ型变态反应又称过敏反应(anaphylaxis),因反应迅速,故又有速发型超敏反应(immediate hypersensitivity)之称。本型变态反应是通过抗原(致敏原)进入机体后与附着在肥大细胞和嗜碱性粒细胞上的IgE分子结合,并触发该细胞释放生物活性物质,引起平滑肌收缩、血管通透性增加、浆液分泌增加等临床表现和病理变化。
致敏原的种类繁多,常见的有①异种蛋白质:如异种动物血清、蜂毒、昆虫毒液、疫苗、寄生虫、食物、花粉、胰岛素等;②药物:如各种抗生素、有机碘、汞剂等。
【发病机制】
Ⅰ型变态反应在人类乃由IgE抗体所介导。致敏原刺激扁桃体、肠的集合淋巴结或呼吸道粘膜中的淋巴细胞、巨噬细胞、在TH细胞的协同作用下,产生IgE(在一般情况下,这一过程受TS细胞的抑制)。IgE的Fc片段与肥大细胞嗜碱性粒细胞的Fc受体相结合,造成了致敏状态。当机体再次接触相同的致敏原时,它们与附着于肥大细胞上之IgE相结合。多价抗原与二个以上领近的Ige 分子发生交联,激发了二个平行但又独立的过程,其一是肥大细胞的脱颗粒和颗粒中介质(原发性介质)的释放;另一是细胞膜中原位介质合成和释放(图4-1)。
1.原发性介质存在于肥大细胞的颗粒中,通过脱颗粒而释放,主要包括①组胺,可引起强烈的支气管平滑肌收缩,血管扩张、通透性增加,粘液分泌增加;②趋化因子(chemotactic factor, CF),其中嗜酸性粒细胞趋化因子(ECF-A)和中性粒细胞趋化因子(NCF)分别引起嗜酸性粒细胞和中性粒细胞浸润;③中性蛋白酶可裂解补体及激肽原而产生其他炎症介质。

图4-1 Ⅰ型变态反应中肥大细胞释放介质的机制
2.继发性介质由激活的肥大细胞所产生,主要通过磷脂酶A2的激活,作用於膜磷脂而产生花生四烯酸,进而通过5-脂氧化酶和环氧化酶途径分别产生白细胞三烯(leucotrienes,LT)和前列腺素(prostaglandins,PG):①白细胞三烯是最强烈的血管活性和致痉物质,其效应较组胺高数千倍,而LTB4对中性、嗜酸性粒细胞及单核细胞有很强的趋化性;②前列腺素D2(PGD2)多产生于人肺肥大细胞,可引起强烈的支气管痉挛和粘液分泌增多;③血小板激活因子(platelet activating factor, PAF)可引起血小板聚集和组胺释放,该因子的产生也是磷脂A2激活所致,但并非花生四烯酸的代谢产物。此外肥大细胞尚可分泌多种细胞因子,其中如TNF-α对促进炎细胞浸润亦起重要作用。
Ⅰ型变态反应过程无补体参与,在一般情况下不破坏细胞,其致病作用主要是通过上述各生物活性物质引起。本型反应有局部性和全身性两类;:局部性反应常表现为局部组织水肿、嗜酸性粒细胞浸润、粘液分泌增加或支气管平滑肌痉挛等变化,如皮肤荨麻疹(食物过敏),过敏性鼻炎(枯草热)及哮喘等。而全身性过敏反应如抗血清、药物(如青霉素)的过敏性休克,可造成迅速死亡。死亡病例尸检时,可见喉头水肿,两肺出血水肿,有时伴急性肺气肿及右心扩张,血不凝固,其余内脏除淤血外,通常无特征性形态变化。
二、Ⅱ型变态反应
Ⅱ型变态反应又名细胞毒性抗体反应,是由抗体与靶细胞表面的抗原相结合而介导。抗原可以是细胞膜自身成分,也可以是吸附在细胞表面的外源性抗原或半抗原,可通过不同的机制而引起细胞损害。
1.补体介导的细胞毒反应(complement mediated cytotoxicity,CMC) 特异性抗体(IgM或IgG)与细胞表面的抗原相结合,固定并激活补体,直接引起细胞膜的损害与溶解,或通过抗体的Fc片段及C3b对巨噬细胞相应受体的亲和结合,由巨噬细胞所介导。此反应常累及血细胞(红细胞、白细胞、血小板)和细胞外组织如肾小球基底膜,引起细胞和组织损害。
临床上此类Ⅱ型变态反应常见于下列情况:①血型不符的输血反应,这是由于供者红细胞抗原与受者血清中的相应抗体相结合而导致红细胞的溶解;②新生儿溶血性贫血(胎儿有核红细胞增多症)是由于母体(Rh阴性)和胎儿(Rh阳性)抗原性差异所致,母体产生的抗Rh抗体(IgG)通过胎盘引起胎儿红细胞破坏,导致溶血;③自身免疫性溶血性贫血、粒细胞减少症、血小板减少性紫癜等疾病,它们是由于不明原因引起自身血细胞抗体形成而导致相应血细胞的破坏;④某些药物反应,药物作为半抗原与血细胞膜结合形成抗原,激发抗体形成,后者针对血细胞-药物复合物(抗原)而引起血细胞的破坏。
2.依赖抗体介导的细胞毒反应(antibody dependent cellular cytotoxity,ADCC) 在本反应中,靶细胞为低浓度的IgG抗体所包绕,IgG的Fc片段可与一些具有Fc受体的细胞(K细胞、中性粒细胞、嗜酸性粒细胞、单核细胞)相接触而引起靶细胞的溶解(图4-2),后者需要消耗能量但不涉及吞噬反应或补体的固定。ADCC反应主要与寄生虫或肿瘤细胞的消灭以及移植排斥有关。
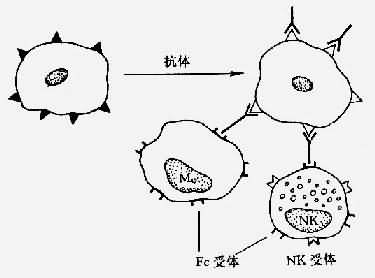
图4-2 抗体依赖细胞介导细胞毒作用(ADCC)示意图
3.抗体介导的细胞功能异常患者体内存在抗某种受体的自身抗体,抗体与靶细胞表面的特异性受体结合从而导致靶细胞的功能异常。由于不结合补体,因而不破坏靶细胞亦无炎症反应。例如重症肌无力(myasthenia gravis),是由于患者体内存在抗乙酰胆碱受体的自身抗体,此抗体可与骨骼肌运动终板突触后膜的乙酰胆碱受体结合,削弱神经肌冲动的传导而导致肌肉无力。
三、Ⅲ型变态反应
Ⅲ型变态反应又名免疫复合物介导的超敏反应(immune complex mediated hypersensitivity)。免疫复合物是抗原和抗体相结合的产物,在生理情况下它能及时被吞噬系统所清除。如免疫复合物是沉积于血管壁进而引起血管炎症,则导致疾病。引起人体免疫复合物疾病的抗原种类繁多,有微生物(细菌、病毒等)、寄生虫、异体蛋白(食物、血清等)、药物(青霉素、普鲁卡因酰胺等)、自身抗原(变性IgG、核酸等)、肿瘤抗原(肿瘤相关抗原、癌胚抗原等)及其他原因不明性抗原。至于抗体则限于能被补体固定的IgG和IgM,而非IgA、IgD或IgE。
免疫复合物沉积引起组织损伤的主要环节是固定并激活补体,产生生物活性介质,而导致组织损伤及炎症反应,包括:
1.补体激活 补体激活所产生的生物学效应有:①通过释放C3b促进吞噬作用;②提供趋化因子(C5b、C567),诱导中性粒细胞和单核细胞游走;③释放过敏毒素(C3a,C5a),增加血管通透性和引起平滑肌收缩;④攻击细胞膜造成细胞膜损伤甚至溶解(C5b~9复合体)。
2.血小板聚集和Ⅻ因子激活免疫复合物可引起血小板聚集和Ⅻ因子(Hageman factor)激活,两者均可促进炎症过程和微血栓形成,从而导致缺血和坏死。
3.炎症介质释放白细胞吞噬抗原抗体复合物后可释放多种炎症介质,包括前列腺素、扩张血管的肽类物质、阳性趋化物质以及多种溶解体酶,其中的蛋白酶能消化基底膜、胶原、弹力纤及软骨。此外,激活的中性粒细胞产生的氧自由基也可引起组织损害。
Ⅲ型变态反应因复合物沉积部位的不同,导致的免疫复合物病有局限性与全身性两类。
局限性免疫复合物沉积引起的变态反应又称Arthus 反应,是急性免疫复合物性血管炎所致的局部组织坏死,常发生在皮肤。实验性Arthus反应可采用具有循环抗体的免疫动物以相应的抗原作皮下注射来引起,当注射在皮下的抗原弥散到局部血管时,即可与血液中的抗体相结合而形成免疫复合物沉积于血管壁,激发炎症反应,表现为局部水肿、出血和坏死,血管壁纤维素样坏死明显,常伴有血栓形成,局部的缺血更加重了组织的损害。
全身性免疫复合物病又称血清病(serum sickness),乃因抗原抗体在循环中形成可溶性复合物在组织中沉积而致病。其中,一次大量免疫复合物形成并在多器官沉积,引起急性血清病;而反复持续沉积则引起慢性血清病。血清病常累及的部位是肾、心血管、关节滑膜、皮肤等血管丰富的组织。
急性血清病的临床表现根据免疫复合物的量和形成的速度而异。当大量异体蛋白注入含有大量相应抗体的血液时,迅速形成高浓度的免疫复合物,可导致虚脱。这是由于补体被激活,中性粒细胞释放溶酶体酶,血小板激肽的释放,以及凝血与纤溶系统被激活所致。临床表现与过敏性休克相似。经典的血清病是在首次注射异体蛋白7~10天(产生抗体)后出现,临床上表现为短暂的发热、皮肤荨麻疹、周围关节肿胀、淋巴结肿大和蛋白尿等,血清补体含量明显降低。免疫复合物沉积所致的血管病表现为管壁纤维素样坏死伴大量中性粒细胞浸润,免疫荧光或免疫电镜检查可证实管壁有抗体和补体存在。
慢性血清病是在持久抗原血症,免疫复合物形成和沉积所致。慢性免疫复合物病最常累及肾,引起膜性肾小球肾炎。
四、Ⅳ型变态反应
Ⅳ型变态反应又名迟发型超敏反应,是特异性致敏T细胞所介导,其中包括经典的迟发型超敏反应和细胞介导的细胞毒性反应,两者均系致敏T细胞接触特异性抗原而引起,分别受到MHC-Ⅱ类和MHC-Ⅰ类抗原的限止。在迟发型超敏反应中,有其他细胞的参与,其中巨噬细胞为主要的效应细胞。在细胞介导的细胞毒性反应中,致敏T细胞本身具有效应功能,可直接攻击靶细胞。Ⅳ型变态反应是各种细胞内感染,特别是结核杆菌、病毒、真菌和寄生虫感染所致的免疫反应。其他如化学物质所引起的接触性皮炎及移植排斥也属本型反应。
1.迟发型超敏反应迟发型超敏反应最经典的例子是结核菌素反应。结核菌素是结核菌的蛋白脂多糖成分。对先前已致敏的个体,皮内注射结核菌素,8~12小时后局部出现硬结。一般在1~3天达到高峰。镜下可见表皮和真皮浅部有多量单核细胞的聚集和多少不等的中性粒细胞浸润,血管通透性明显增高,间质中有较多纤维蛋白的沉积。
本反应的发生主要由CD4+T细胞介导,当机体再次接触特异性抗原时,致敏CD4+细胞受刺激,激活分裂并释放各种生物活性物质,名为淋巴因子(lymphokines),淋巴因子和其他细胞因子(cytokines)一样,通过三种方式产生效应,以促成迟发型超敏反应的发生,即①自分泌(autocrine)机制,CD4+细胞分泌的白介素2(IL-2)作用于CD4+细胞表面的IL-2受体而使CD4+细胞本身进一步激活、增生并分泌;②旁分泌(paracrine)机制,CD4+细胞分泌的干扰素(IFN-γ)等作用于邻近的巨噬细胞,将其激活、聚集并分泌单核因子如IL-1、PDGF等,导致肉芽肿性炎症的形成和发展;③内分泌(endocrine)机制,使远处或系统细胞产生效应,例如CD4+细胞等分泌的肿瘤坏死因子(TNF-α)和淋巴毒因子(lymphotoxin)可作用于血管内皮细胞,前者增加其前列环素的分泌,使血管扩张,后者使之表达淋巴细胞粘附分子(ELAM-1)有利于淋巴、单核细胞粘附并游出。
2.细胞毒反应 由CD8+T细胞所介导,此种淋巴细胞又名细胞毒性T细胞(CTL),其溶细胞作用是通过CTL表面的特异性受体对靶细胞表面抗原的识别、结合而受启动,通过细胞与细胞的直接接触,最终导致靶细胞膜的溶解和细胞的坏死。
因此总的说来,Ⅳ型变态反应病变的特点是以单个核细胞浸润为主的炎症和组织坏死。如果局部有些难以降解的抗原刺激持续存在,则在单个核细胞浸润的基础上,数周后可出现类上皮细胞结节,形成典型的肉芽肿。胞内寄生菌(如结核杆菌、麻风杆菌),某些真菌(如荚膜组织胞浆菌、新型隐球菌),某些寄生虫(如血吸虫卵的可溶性抗原)感染以及病素感染,器官移植排斥反应,肿瘤免疫等常出现明显的Ⅳ型变态反应。
需要指出的是免疫反应可通过上述四大类机制引起病变,但以一个疾病而言,由于抗原的特性,机体的反应情况以及病程发展的不同阶段,可以同时或先后出现不同类型的变态反应,将在以下几种疾病中进一步说明。
-
《病理学》 中的相关章节:
……
第三节 血栓形成
第四节 栓塞
第五节 梗死
第六节 水肿
第四章 免疫病理
第一节 组织损伤的免疫机制(当前页)
第二节 移植排斥反应
第三节 自身免疫性疾病
第四节 免疫缺陷病
第五章 炎症
……