第一节 总论
一、病因及发病率
骨与关节结核是常见病,多继发于肺或肠结核,结核杆菌由原发病灶经血液侵入关节或骨骼,当机体抵抗力较强时,病菌被控制或消灭;机体抵抗力降低时,可繁殖形成病灶,并出现临床症状。一般病程缓慢,偶有急性发作。骨与关节结核是全身性疾病的局部表现,检查时应注意有无呼吸系、消化系及淋巴腺等结核;治疗上必须注意全身与局部两方面情况。
骨与关节结核在儿童与青少年发病率最高,但成人也可发生。发生在脊柱的约占50%,负重关节如髋关节、膝关节、踝关节等也较多,上肢如肩、肘和腕关节较少。
二、病理及分类
骨关节结核的病理和其他结核一样,可分为三期:第一期为渗出期,第二期为繁殖期,第三期为干酪样变性期。以后出现三种情况:①病灶纤维化、钙化或骨化而愈;②病灶被纤维组织包围,长期静止状态;③病灶发展扩大。
根据病变部位和发展情况可分为单纯性骨结核,单纯性滑膜结核和全关节结核。当病变仅局限于骨组织或滑膜组织时,关节软骨尚无损害,如能在此阶段治愈,关节多能保存。单纯性(骨或滑膜)结核进一步发展,均可破坏关节软骨,而使关节的三个组成部分(骨、滑膜、软骨)同时受累,即为全关节结核(图3-208)。
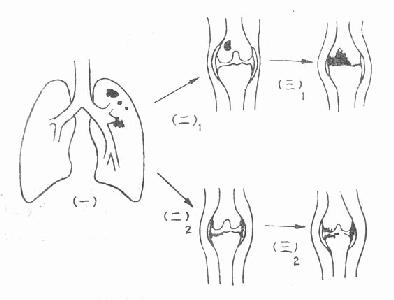
(一)肺内原发病灶(二)1.单纯骨结核(二)2.单纯滑膜结核
(三)1.(三)2.全关节结核
图3-208 骨关节结核的病理发展过程
(一)单纯性骨结核 结核病灶局限于骨组织,多见于脊柱、骨盆、腕骨、跗骨和管状骨两端的松质骨。坚质骨如管状管的骨干,则很少见。发生在松质骨中心部位时,病变特点是骨组织的侵润和坏死,坏死与活骨分离后形成死骨,吸收后形成空洞。发生在松质骨边缘时仅形成局限性骨质缺损。坚质骨结核多自髓腔开始,以局限性溶骨性破坏为主,一般不形成大块死骨。儿童与青少年的骨干结核可有大量的骨膜新骨形成,成人则新生骨很少,而老年人仅见溶骨性改变。
(二)单纯性滑膜结核 多发生于滑膜较多的关节,如膝、髋、踝、肘等关节,病灶在关节滑膜开始,进展缓慢。滑膜感染结核后,其表层充血,水肿,浆液渗出和单核细胞浸润,关节液增多,常呈混浊。以后滑膜由浅红色变为暗红色,表面粗糙,晚期则纤维组织增生而肥厚变硬。如病变逐渐扩散,关节软骨及骨质均受破坏。形成全关节结核。
(三)全关节结核 单纯骨或滑膜型结核进一步发展,除骨与滑膜病变外,关节软骨也发生破坏或被剥离,而发展为全关节结核。关节软骨再生能力很差,一旦破坏,即使病变停止,缺损处也只能被纤维组织修复,失去其原有的光滑面,使关节发生纤维性或骨性强直,从而丧失关节功能,发展成全关节结核后,全身或局部症状均较显著。可有寒性脓肿形成,经组织间隙向他处扩散,有的自行穿破或误被切开,引起继发性感染,窦道经久不愈。
骨与关节结核的破坏与扩散,一般较缓慢,少有新骨增生。骨与关节结核也有其修复过程,即结核性肉芽组织逐渐变为成熟的结缔组织,有的发生骨化,因而关节有纤维强直,少有骨性强直。
在单纯性骨结核,病灶未侵入关节前即予消除,可防止全关节结核的发生,在单纯滑膜型结核,早期去除滑膜病灶可防止其发展为全关节结核,并保持关节的一定功能,在全关节结核病灶清除和关节融合术可导致该关节结核病的治愈,保持肢体的一定功能,因此,及时适当的治疗对病理过程常有决定性的影响。
三、临床表现
(一)症状
1.全身症状 轻重不一,一般为慢性发病过程,多为低热,消瘦等症状,如合并感染,可有高热,伤口流脓等。红血球沉降率多增速。
2.局部症状 发展缓慢,早期多为偶然的关节疼痛,逐渐加重并转为经常疼痛,活动时疼痛加重,有压痛,疼痛可放散至其它部位,如髋关节结核疼痛常放散至膝关节。因此,病人主诉膝关节疼痛时应注意检查髋关节。因活动时疼痛而有肌痉挛,致使关节的自动和被动活动受限,持久性肌痉挛可引起关节挛缩或变形,患肢因废用而肌肉萎缩。在晚期因骨质破坏,或骨骺生长影响,形成关节畸形、病理脱臼或肢体短缩等。在脊椎结核因骨质破坏椎体塌陷及脓肿、肉芽组织形成,可使脊髓受压而发生截瘫。脊椎结核和其它关节结核常有寒性脓肿,如穿破可合并感染使症状加重,形成窦道伤口长期不愈。
(二)诊断
诊断主要从以下几方面进行:
1.临床症状 根据病史、结核接触史及上述全身和局部症状进行诊断。因病程缓慢,应注意早期确诊。
2.X线检查 早期X光照片可无明显改变,以后有骨质疏松,关节间隙变窄,以及骨质破坏和寒性脓肿,但少有新骨形成。必要时应与对侧关节对比。
3.化验检查 红血球沉降率多增速。在儿童有可疑时可作结核菌素试验,如48小时内对1/1,000结核菌素皮内试验为阴性,可排除结核感染;如临床诊断明确则可不作,以免皮肤反应过强,也可先用1/10,000结核菌素作皮内注射试验。有关节积液时可作穿刺化验,查结核菌;有时需作培养及动物接种,必要时作活体组织检查。
(三)鉴别诊断
注意与化脓性关节炎、类风湿关节炎等相区别。化脓性关节炎全身症状严重,常有败血症现象,发病急遽,高热,白血球数增高;局部有急性炎症表现;关节抽液有脓液,显微镜下有脓球、细菌,培养有化脓细菌。类风湿关节炎为多数关节受累,时好时坏,无脓肿形成;关节抽液多为草黄色,无细菌。
四、治疗
(一)全身治疗 主要为全身支持疗法及药物疗法。支持疗法包括增进营养、新鲜空气,适当阳光和患者的精神安慰等。药物治疗主要为适当联合使用抗结核药物,如硫酸链霉素、异烟肼和对氨基柳酸钠等,以同时应用两种为好,可增加药效,并可减少细菌的耐药性。其中链霉素抗结核效果较其它二种为好,但应注意其对第8颅神经的毒效,如耳鸣、晕眩、走路不稳、平衡失调等,如发生耳聋,常不能恢复,故一有症状应立即改药。注意细菌对链霉素的耐药性,故不宜使用过久或剂量过大。一般每日一克,肌肉注射,分二次给:小儿15~25毫克/公斤/日,分二次给。成人一般一次疗程可用30~40克。如需较长时间使用,可用间隙法,每周2~3克,即间日注射1克或3日注射1克。一般宜在病变较活动时或手术前后使用。异烟肼量一般为100毫克一日三次,小儿按10~20毫克/公斤/日,分三次给。一般反应较小,可有兴奋,头痛,异常感觉等,甚至四肢麻木,可用维生素B6防治。对氨基柳酸钠(PAS),用量为3~4克,一日三次,小儿0.2~0.3克/公斤/日,分三次服,副作用有恶心、呕吐、食欲减退、腹泻、蛋白尿等停药后即好。
(二)局部治疗 应用牵引(主要在髋、膝关节)与固定,预防与矫正患肢畸形,保持关节在功能位,约需4~6月,如病变主要在滑膜部分,骨质受累较少,应注意争取保留关节的活动功能;用牵引法,保持其关节面分开,以防止其粘连,甚至完全愈合。
(三)手术治疗
在全身支持疗法和抗结核药物的控制下,及时、彻底地进行手术治疗,可以缩短疗程,预防或矫正畸形,减少残废和复发。应很好掌握手术适应症和手术时机。一般患病早期多用非手术法治疗。在儿童如处理不当,往往发展较快,而适当的治疗,如严格控制负重活动,抗结核治疗,支持疗法等,往往能取得较好效果。要注意手术对患儿的负担大,四肢关节手术要注意影响骨骺的生长。
1.病灶清除术 此手术是直接进入病灶,完全或近乎完全将病变去除干净。实践证明,此手术可达到缩短疗程,提高治愈率的目的。
(1)病灶清除术的适应症:①病灶内有较大或较多死骨,不易自行吸收;②病灶内或其周围有较大脓肿;③有经久不愈的窦道;④单纯滑膜结核经非手术治疗无效;⑤单纯骨结核,有向关节内突破可能时;⑥脊椎结核合并有脊髓压迫症状时。
(2)手术时机应视患者全身和局部情况而定。①患者必需有耐受手术的能力,无心、肝、肾、肺重要器官功能严重损害;②局部无急性混合感染;③经过一定时间的抗痨药物准备,最好是在经过2~4周抗痨药物治疗,全身症状消失或明显好转,血沉下降时进行手术。
(3)病灶清除术要点 单纯性滑膜结核,经手术去除病变的滑膜,术后牵引和固定一段时间,多能获得治愈并保全一定的关节功能。如病灶仅局限在骨内,可只作病灶清除,去除死骨、结核肉芽组织、脓汁等。在全关节结核,切除病变的滑膜,软骨及骨组织,消除死骨,结核性肉芽组织、脓汁等,有合并感染的还需要切除窦道及邻近疤痕组织。
2.关节融合术晚期全关节结核因关节严重广泛破坏已不能恢复活动功能,用手术方法清除病灶后固定于功能位,有内固定作用,病变得到治愈,关节不痛。
髋、膝、肩、踝等关节结核,如无合并感染,常在病灶清除后同时纠正畸形,融合关节于功能位,脊椎结核病灶清除后,于二期作后路融合手术。但如脊椎结核骨质破坏较少,无明显死骨,脓肿及窦道者宜在药物治疗下只作脊椎融合术。在肘关节,为要保持关节的活动度,只作病灶清除,关节切除即可。
如有合并感染(如有窦道),不应在清除病灶的同时作关节融合术,以防化脓感染的扩散,应在伤愈一段时间后,再考虑融合术。
3.寒性脓肿的处理为了防止自行突破引起合并感染及压迫器官,可采用反复抽吸法,即在局部浸润麻醉下,用较粗针头在较高位置穿入,经过一段正常组织,再穿入脓腔尽量抽吸脓汁,注入1克链霉素,封盖伤口,防止因穿刺而引起的窦道形成。
较大寒性脓肿形成,需手术治疗,切开脓肿,吸尽脓汁,沿脓腔探至骨关节病灶,清除死骨、肉芽组织、脓肿壁等。注入青、链霉素后缝合伤口,继续按所在的骨关节结核治疗。
4.纠正畸形如关节结核愈后骨性强硬,有严重畸形,应考虑截骨术纠正畸形。
5.截肢如患部骨关节广泛病变,合并感染,致患部完全失去功能时,经慎重考虑后施行。例如足部跟骨、距骨、舟骨等广泛结核破坏合并感染,足部严重畸形,使足完全失去功能,可考虑小腿截肢,配带假肢。在上肢极少考虑截肢。
-
《骨科学》 中的相关章节:
……
第十一章 化脓性骨髓炎及化脓性关节炎
第一节 化脓性骨髓炎
第二节 化脓性关节炎
附 关节穿刺及切开引流术
第十二章 骨与关节结核
第一节 总论(当前页)
第二节 各论
第十三章 骨肿瘤
第一节 总论
第二节 骨软骨瘤
……