第26章 肺栓塞
肺栓塞(pulmonary embolism,PE)是由于肺动脉的某一支被栓子堵塞而引起的严重并发症,最常见的栓子是来自静脉系统中的血栓。当栓塞后产生严重血供障碍时,肺组织可发生坏死,即称肺梗死。
PE是急性肺部疾病的常见原因。目前美国每年发病率约60万人以上,死亡于PE的达20万,在临床死亡原因中居第三位。值得注意的是凡及时作出诊断及治疗的PE病人中,只有7%死亡,而没有被考虑PE诊断的病人中60%死亡,其中33%在第1h内迅速死亡。鉴于上述结果,目前出现过多地诊断PE及抗凝治疗,从而又增加了病死率。据报告生前能被确诊者仅10%~50%,因此早期正确诊断PE是内科医生极为重要和困难的问题。在我国本病发病率较低,据我院病理资料,PE的尸检检出率为3%。近年来PE发病率在我国也有逐渐增多的趋势。
一、病因
(一)栓子来源
1.血栓 最常见的肺栓子为血栓,由血栓引起的PE也称肺血栓栓塞(pulmonary/thromboembolism,PTE)。约70%~95%是由于深静脉血栓(deepvenous thrombi,DVT)脱落后随血循环进入肺动脉及其分支的。原发部位以下肢深静脉为主,文献报告达90%~95%,如腘、股、深股及髂外静脉。行胸、腹及髋部手术时,患脑血管意外及急性心肌梗死的患者中DVT发生率很高。于手术中或手术后24~48h内,小腿腓静脉内可形成血栓,但活动后大部分可消失,该处5%~20%的血栓可向高位的深静脉延伸,并有3%~10%于术后4~20天内引起PTE。腋下、锁骨下静脉也常有血栓形成,但来自该处的血栓仅1%。盆腔静脉血栓是妇女PTE的重要来源,多发生于妇科手术、盆腔疾患等。极少数血栓来自右心室或右心房。另应注意,下肢浅静脉炎虽不能直接产生PTE,但其中20%与DVT有密切关系。
2.其他栓子 如有脂肪栓、空气栓、羊水、骨髓、寄生虫、胎盘滋养层、转移性癌、细菌栓、心脏赘生物等均可引起PE。
(二)静脉血栓形成的条件
1.血流淤滞 为最重要条件,使已激活的凝血因子不易被循环中的抗凝物质所抑制,有利于纤维蛋白的形成,促使血栓发生。常见于老年、久病卧床、下肢静脉曲张、肥胖、休克、充血性心力衰竭等患者或妊娠的妇女。据北京协和医院病例资料,40%PE有各种性质的心脏病,其中以风湿性心脏病最为常见。
2.静脉血管壁损伤 如外科手术、肿瘤、烧伤、糖尿病等。因组织损伤后,易产生内源性和外源性的活性凝血活酶。
3.高凝状态 见于肿瘤、真性红细胞增多、严重的溶血性贫血、脾切除术后伴血小板溶解、高胱氨酸尿症(homocystinuria)、口服避孕药物等。我院100例PE中,35%患者有各种恶性肿瘤史,其中以肺癌多见。国外文献报告胰腺癌具有最高的DVT的发生率。因此DVT可能成为恶性肿瘤的预兆。实验室检查报告在反覆发作DVT的患者中有凝血机制的异常,如血小板粘着性增加及寿命降低、第Ⅴ及Ⅶ因子增加、抗凝血酶第Ⅲ因子(antithrombinⅢ)缺乏、纤维蛋白原异常、静脉壁内皮细胞内纤维蛋白溶酶原激活剂降低、纤维蛋白溶酶原及纤维蛋白溶酶的抑制剂增高等。
凡能产生上述条件的疾病和病理状态,即孕育着血栓形成的危险,并成为血栓栓子的发源地。
二、病理
PTE常见为多发及双侧性,下肺多于上肺,特别好发于右下叶肺,约达85%,这无疑是与血流及引力有关。尸检中仅5%~10%的PTE患者发现肺梗死。这主要因肺组织的供氧来自三方面:肺动脉、支气管动脉及局部肺野的气道。只有上述两个以上的来源受严重影响时才发生梗死。但当患有慢性肺疾患、左心衰竭时,即使小的栓子也易发生肺梗死。通常情况下决定于血管栓塞的程度及速度。
栓子的大小可以分:①骑跨型栓塞:栓子完全阻塞肺动脉及其主要分支;②巨大栓塞:40%以上肺动脉被栓塞,相当于两个或两个以上的肺叶动脉;③次巨大栓塞:不到两个肺叶动脉受阻塞;④中等栓塞:即主肺段和亚肺段动脉栓塞;⑤微栓塞:纤维蛋白凝块、聚集的血小板等进入深部的肺组织。
当肺动脉主要分支受阻时,肺动脉主干即扩张,右心室急剧扩大,静脉回流受阻,产生右心衰竭的病理表现。若能及时去除肺动脉的阻塞,仍可恢复正常。如没有得到正确治疗,并反覆发生PTE,肺血管进行性堵塞,以致形成肺动脉高压,继而出现慢性肺原性心脏病。
肺梗死时,显微镜下可见肺泡壁有凝固性坏死,肺泡腔内充满红细胞及轻微的炎性反应。一般1周后胸部X片可显示出上述浸润性梗死阴影。不完全性梗死时,肺泡腔内有渗出的红细胞,便没有肺泡壁坏死,因此胸片上显示的浸润阴影约2~4天即可消失,也不留疤痕。肺梗死时约30%病人可产生血性胸膜腔渗出。
三、病理生理
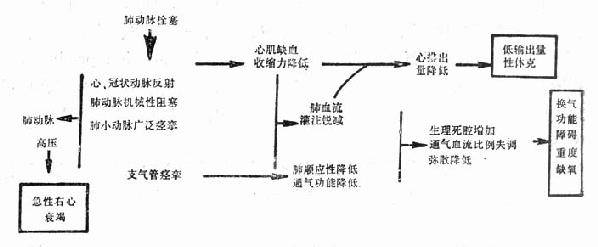
图26-1 肺动脉栓塞的病理生理
PTE发生后,肺血管被阻塞,随之而来的神经反射、神经体液的作用,可引起明显的呼吸生理及血流动力学的改变(图26-1)。
(一)呼吸系统的病理生理
1.肺泡死腔增加 被栓塞的区域出现无血流灌注,使通气-灌注失常,不能进行有效的气体交换,故肺泡死腔增大。
2.通气受限 栓子释放的5-羟色胺、组胺、缓激肽等,均可引起支气管痉挛,通气降低。表现为中心气道的直径减小,气道阻力明显增高。
3.肺泡表面活性物质丧失 表面活性物质主要是维持肺泡的稳定性。当肺毛细血管血流中断2~3h,表面活性物质即减少;12~15h,损伤已非常严重;血流完全中断24~48h,肺泡可变形及塌陷,出现充血性肺不张,临床表现有咯血。
4.低氧血症 由于上述原因,低氧血症常见。当肺动脉压明显增高时,原正常低通气带的血流充盈增加,通气-灌注明显失常,严重时可出现分流。心功能衰竭时,由于混合静脉血氧分压的低下均可加重缺氧。
5.低碳酸血症 为了补偿通气-灌注失常产生的无效通气,产生过度通气,使动脉血PaCO2下降。
(二)血流动力学改变 发生PTE后,即引起肺血管床的减少,使肺毛细血管阻力增加,肺动脉压增高,急性右心室衰竭,心率加快,心输出量猝然降低,血压下降等。70%病人平均肺动脉压高于2.67kPa(20mmHg),一般为3.33~4.0kPa(25~30mmHg)。血流动力学改变程度主要由如下条件决定。
1.血管阻塞程度 肺毛细血管床的储备能力非常大,只有50%以上的血管床被阻塞时,才出现肺动脉高压。实际上肺血管阻塞20%~30%时,就出现肺动脉高压,这是由于神经体液因素的参予。
2.神经、体液因素 除引起肺动脉收缩外,也引起冠状动脉、体循环血管收缩,而危及生命,至呼吸心跳骤停。
3.栓塞前心肺疾病状态 可影响PTE的结果,如肺动脉压可高于5.33kPa(40mmHg)。
(三)神经体液介质的变化 新鲜血栓上面覆盖有多量的血小板及凝血酶,其内层有纤维蛋白网,网内具有纤维蛋白溶酶原。当栓子在肺血管网内移动时,引起血小板脱颗粒,释放各种血管活性物质,如腺嘌呤、肾上腺素、核苷酸、组胺、5-羟色胺、儿茶酚胺、血栓塞A2(TXA2)、缓激肽、前列腺素及纤维蛋白降解产物(fibrindegradation products,FDP)等。它们可以刺激肺的各种神经,包括肺泡壁上的J受体和气道的刺激受体,从而引起呼吸困难、心率加快、咳嗽、支气管和血管痉挛、血管通透性增加。同时也损伤肺的非呼吸代谢功能。
四、临床表现
临床症状及体征常常是非特异性的,且变化颇大,与其他心血管疾病难以区别。症状轻重虽然与栓子大小、栓塞范围有关,但不一定成正比,往往与原有心、肺疾病的代偿能力有密切关系。
(一)急性大块PTE 表现为突然发作的重度呼吸困难、心肌梗死样胸骨后疼痛、晕厥、紫绀、右心衰竭、休克、大汗淋漓、四肢厥冷及抽搐。甚至发生心脏停搏或室颤而迅速死亡。体检见高血压或血压降低,颈静脉充盈、肝颈反流阳性,肺动脉瓣第二音增强及分裂,于胸骨左缘有室性奔马律及三尖瓣关闭不全杂音,后两者在吸气时增强,若用Valsalva方法检查时,即减轻或消失。当心输出量明显下降时,肺动脉瓣第二音可正常或降低。
(二)中等大小的PTE 常有胸骨后疼痛及咯血。当病人原有的心、肺疾病代偿功能很差时,可以产生晕厥及高血压。体检可无明显发现。有时有胸膜摩擦音,肺实变体征,如震颤增强,叩浊,管状呼吸音,语音增强。胸腔积液时语颤降低、叩诊浊音、呼吸音低,或使实变的体征消失。有些病人可没有症状。也有表现长期(几个月至几年)反覆发作,终至肺原性心脏病及心力衰竭。
(三)肺的微栓塞 可以产生成人呼吸窘迫综合征。因微栓塞引起肺血管阻力增高,通透性增强,导至通气-灌注比例失调、肺内分流,产生严重的缺氧型呼吸衰竭。
(四)肺梗死 常有发热、轻度黄疸。体温一般37.8~38.3℃,如高于39℃应考虑伴感染。
总之PTE最常见症状有不能解释的呼吸困难、胸痛、恐惧、烦躁、咳嗽、突然发生和加重的充血性心力衰竭。主要体征有呼吸频率增快(大于20次/min)、心动过速(100次/min以上)、固定的肺动脉第二音亢进及分裂,其次有室上性心律紊乱、局部湿性啰音及哮鸣音。仅35%病人有深静脉炎表现。偶在肺部可听到血管杂音,为收缩期增强的喷射性杂音,吸气时明显,提示血流经部分阻塞的肺动脉,一般出现在栓子溶解时。
五、实验室检查
(一)血常规及酶谱 乳酸脱氢酶、SGOT、CPK对诊断PTE是无意义的。当有肺梗死时,血白细胞及血沉可增高。
(二)可溶性纤维蛋白复合物(soluble fibrincomplexes,SFC)和FDP SFC提示最近有凝血酶产生,FDP提示纤维蛋白溶酶活动。在PTE中的阳性率为55%~75%。当两者均为阳性时,有利PTE的诊断。但FDP的水平受肝、肾、弥漫性血管内凝血的影响。血浆中游离DNA于发病后1~2天即能测得,持续约10天。本试验法较快速,可增加诊断的特异性及敏感性。但当病人有血管炎或中枢神经系统损伤时也出现阳性。
(三)动脉血气分析及肺功能 ①吸空气时,约85%PTE患者显示PaO2低于10.7kPa(80mmHg)。其可提示栓塞的程度。②肺泡氧分压与动脉血氧分压差(PA-aDO2)的测定,较PaO2更有意义。因发生栓塞后,病人常有过度通气,因此PaCO2下降,肺泡气的氧分压(PAO2)增高,PA-aDO2应明显增高。③死腔气/潮气量比值(VD/VT)在栓塞时增高,当病人无限制性或阻塞性通气障碍时,比值大于40%提示PTE可能,小于40%又无临床栓塞的表现可排除PTE。
(四)心电图检查 主要表现为急性右心室扩张和肺动脉高压。显示心电轴显著右偏,极度顺钟向转位,右束支传导阻滞,并有典型的SⅠQⅡTⅢ波型(Ⅰ导联S波探、Ⅲ导联Q波显著和T波倒置),有时出现肺型P波,或肺-冠反射所致的心肌缺血表现,如ST段抬高或压低的异常。上述变化常于起病后5~24h内出现,大部分在数天或2~3周后恢复。只有26%的病人有上述心电图变化,大多数病人心电图正常,或仅有非特异性改变。因此心电图正常,不能排除本病。另外心电图检查也作为与急性心肌梗死的鉴别的手段。
六、胸部X线表现
由于肺栓塞的病理变化多端,所以X线表现也是多样的。疑肺栓塞的患者应连续作胸部X线检查,约90%以上的患者出现某些异常改变。如正常也不能除外肺栓塞,常见改变可以参看本书第116章。
七、肺灌注显象和肺通气/灌注显象
肺的放射性同位素灌注显象(以99mTc标记的巨聚白蛋白颗粒静注后扫描显象)简便安全,提高了PE的诊断正确性。当肺动脉某一支被阻塞,该支的灌注显象显示出肺叶或段的放射性缺损。但它不是高度特异性,如慢性气管炎、肺气肿、支气管哮喘、支气管扩张、支气管癌、肺炎、胸水等均可产生肺灌注显象的缺损。因此需结合同位素99mTc气溶胶显象、局部通气功能检查,以提高正确性。两者结合也称之
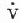
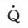
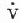
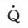
八、肺动脉造影
选择性肺血管造影是目前诊断PE最准确的方法,阳性率达85%~90%,可以确定阻塞的部位及范围。若辅以局部放大及斜位摄片,甚至可显示直径0.5mm血管内的栓子,一般不易发生漏诊,假阳性很少,错误率6%。有时因栓子太小不易检出,因此可产生灌注显象阳性,而肺动脉造影阴性。作为肺栓塞诊断依据,肺动脉造影的X线征象:必须见到肺动脉腔内有充盈缺损或血管中断。其他具有提示意义的征象如局限性肺叶、肺段的血管纹理减少,或血流缓慢及血量减少等。
肺动脉造影时还可得到一些其他有助诊断的资料,如肺动脉楔压可指示有无左心衰竭存在;导管与心影的距离,可决定是否有心包炎;正确地测到肺动脉压。但肺动脉造影有4%~10%发生并发症,如心脏穿孔、热原反应、心律失常(多见房性和室性期前收缩)、支气管痉挛、过敏反应、血肿等。偶有死亡发生,死亡率0.4%。因此选择性肺动脉造影必须结合临床、胸片及
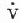
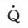
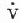
九、其他检查
数字减影血管影(digital subtractionangiography,DSA),本方法可明显降低造影剂浓度、用量及副作用,基本无并发症及死亡发生。与
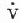
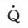
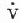
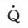
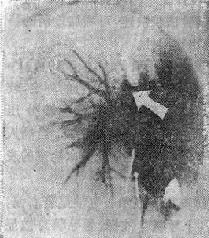
图26-2 肺栓塞的数字减影血管造影
核磁共振成象技术也是提供诊断肺动脉高压及肺动脉内栓子的有效方法,但价格太昂贵。
十、DVT的检测方法
(一)肢体静脉造影 是测定下肢DVT的最精确方法,可显示静脉阻塞的部位、范围及侧支循环。当肺
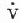
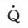
(二)电阻抗静脉图像法(impedence phlebography,IPG)利用下肢血管内血容量变化引起的电阻改变原理,来测定静脉血流的情况。如静脉回流受阻,静脉容量和最大静脉回流量就明显下降。
(三)放射性纤维蛋白原测定 静脉内注入125I标记的纤维蛋白原,然后定时在下肢各部位扫描,以测定纤维蛋白原沉着部位及计数。本试验只能测检小腿静脉血栓的形成,当数值增加20%以上,表示该处深静有血栓形成。另,标记的纤维蛋白原必须在血栓形成前结予,反之纤维蛋白原就不再沉积于病变处,本试验就显示阴性。
(四)多普勒超声血管检查 当发生DVT时血流在静脉中的响声就消失,这响声用多普勒超声可检出,因此有助DVT的诊断。
十一、诊断及鉴别诊断
PTE的诊断比较困难,尤在我国发病率较低,因此在临床工作中易忽略,如不及时诊断,往往使病人丧失抢救时机。在诊断过程中应注意以下几点。
(一)发现可疑病人
1.有引起肺栓塞的原因,如外科手术、骨折、长期卧床、肿瘤、心脏病(尤其合并房颤)、分娩、肥胖及下肢深静脉炎等。
2.突然发生呼吸困难、胸痛、咯血、紫绀、心律紊乱、休克、昏厥、发作性或进行性充血性心力衰竭、慢性阻塞性肺疾病恶化、手术后肺炎或急性胸膜炎等症状。
3.遇有上述情况时,庆考虑排除其他心肺疾病。如①大块PTE:表现为剧烈的前胸痛和(或)高血压,这时应除外心肌梗死、降主动脉瘤破裂、急性左心衰、食管破裂、气胸等;②中等大小的PTE没有发生梗死时,应与过度通气综合征、哮喘、外源性过敏性肺泡炎、病毒引起的胸膜炎、结缔组织疾病引起的浆液性胸膜炎等鉴别;③急性PTE伴肺梗死时往往与大叶性肺炎、支气管粘液栓、支气管肺癌伴阻塞性肺炎、脓胸、结核性胸膜炎鉴别。
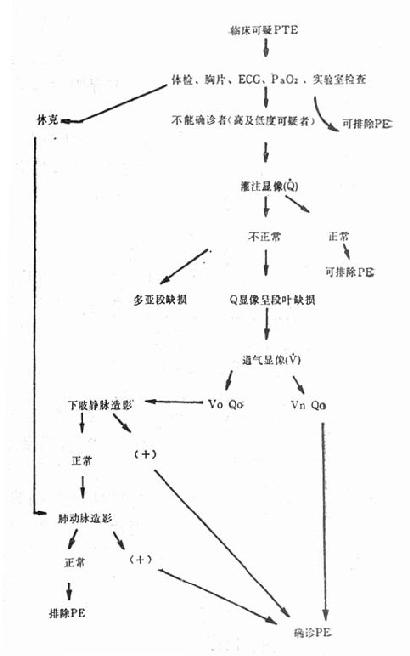
图26-3 肺血栓栓塞的检查步骤
4.下述的临床表现往往不可能是PTE,即没有引起PTE的原因存在;反覆胸痛,且固定在同一部位;胸片正常,病人却有反覆咯血,量在5ml以上;血压明显且突然增高,而没有颈静脉充盈;有胸膜摩擦音,同时又伴心包摩擦音。
由于临床对PTE常常误诊,临床已确诊的PTE,约2/3在尸检时被否定;同样尸检中确诊为PTE,其中2/3临床没能诊断。因此对已发现的可疑病人还必须作进一步检查。
(二)可疑PTE病人检查步骤 可参考图26-3步骤进行。
表26-1肺栓塞临床诊断标准
| 临床发现 | 可疑病人 | |
| 高 度 | 低 度 | |
| 存在PE危险因子 | 有 | 无 |
| 典型的症状及体征 | 明显 | 有一些 |
| PaO2<10.7kPa(80mmHg) | 符合 | 不符合 |
| FDP和SFC | (+) | (—) |
| 胸 片 | 不正常 | 正常 |
1.常规实验室检查如胸片、心电图、血液气体分析、血液生化试验,必要时可进行纤维支气管镜、痰细菌培养等,其中一部分病人被排除PTE而确诊为其他心脏疾病。又可按表26-1将可疑PTE的病人分为临床高度可疑及低可疑病人。
2.肺灌注显象及
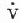
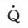
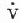
3,肺动脉造影 经
十二、预防静脉血栓的形成
凡有形成静脉血栓危险因素者应予预防及治疗,是防止PTE的最好方法。
(一)物理方法 高龄、长期卧床、行手术等患者应注意加强腿部的活动,经常更换体位,术后早期活动及抬高下肢,必要时穿弹性长袜、电刺激腓肠肌和下肢气囊压迫,以减轻下肢血液的淤滞,预防产生DVT。
(二)药物抗凝预防血栓形成
1.小剂量肝素 预防术后DVT的发生有肯定效果。特别年龄40岁以上,肥胖、患肿瘤及静脉曲张者,行盆腔、髋部等手术前,测定部分凝血活酶时间(PTT)及血小板,若正常,于术前2h皮下注射肝素5000u,以后每12h用药1次,至病人能起床活动,一般5~7天。因肝素剂量低,不易有并发症,不需作凝血机制的监测。
2.口服抗凝剂 如新抗凝片(Acenocoumarol,Sinfrom)、华法令(苄丙酮香豆素,Warfarin)常用于有DVT史、严重静脉曲张者,作预防性抗凝。
3.抗血小板制剂 潘生丁,每日100mg口服,可抑制血小板集聚及粘连。非甾类抗炎剂,如小剂量阿司匹林(每日口服0.3~1.2g)、消炎痛即可抑制凝血酶A2,减少静脉血栓形成。
十三、内科治疗
(一)一般治疗 本病发病急,需作急救处理。应保持病人绝对卧床休息,吸氧,有严重胸痛时可用吗啡5~10mg,皮下注射,休克者避免使用。纠正急性右心衰竭及心律失常。为减低迷走神经兴奋性,防止肺血管和冠状动脉反射性痉挛,可静脉内注射阿托品0.5~1mg,也可用异丙基肾上腺素、苄胺唑啉。抗休克常用多巴胺200mg加入500ml葡萄糖液内静滴,开始速率为2.5μg/(kg·min),以后调节滴速使收缩压维持在12.0kPa(90mmHg)(在10~25μg/kg·min)。右旋糖酐可作为主选扩容剂,而且还具有抗凝、促进栓子溶解、降低血小板活性作用。
(二)抗凝疗法
1.肝素 凡临床一经确诊或高度可疑急性肺栓塞,又无抗凝绝对禁忌证者,应立即开始肝素治疗。它是一种硫酸粘多糖,具有特别高的阴电荷,且是本药的生物效应。分子量平均为15000,静脉用药时,半减期为90min,主要在肝脏中降解。它可抑制血小板聚集及脱颗粒,防止活性物质大量释放。当肝素与抗凝血酶结合时,即可中止凝血酶的形成,它也能促使纤维蛋白溶解,从而中止栓的生长,并促其溶解。
肝素使用方法:
(1)持续静脉内滴注:适用巨大肺栓塞,首次应用大剂量肝素(10000~20000u)静脉内冲入,这样抑制血小板粘附于栓子上。2~4h后开始标准疗法,每小时滴入1000u,由输液泵控制滴速。每日总量25000u。
(2)间断静脉内注射:每4h(5000u肝素)或每6h(7500u肝素)静脉内给肝素一次。每日总量为36000u。
(3)间断皮下注射:每4h(5000u)或8h(10000u)、或12h(20000u)皮下注射一次肝素。必须避免肌内注射,防止发生血肿。
肝素一般连续使用9~10天,当栓塞危险因素消失,移动病人,没有发生PTE症状,此时可合用口服抗凝剂,待口服抗凝起效时,即可停用肝素。
肝素并发症主要是出血,出血部位常见于皮肤插管处,其次胃肠道、腹膜后间隙或颅内。凡年龄大于60岁、异常凝血、尿毒症、酒精性肝炎、舒张压高于14.7kPa(110mmHg)或严重肺动脉高压症,易发生出血。因此在用肝素治疗时,必须作PTT及凝血时间的监测,保持其为正常值的1.5~2倍。一旦发生出血,立即停用肝素,并用等量鱼精蛋白对抗肝素。待出血停止后再用小剂量的肝素治疗。
使用肝素的禁忌证为两个月内有脑溢血,肝、肾功能不全,患有出血性疾病、活动性消化性溃疡,10天内刚做过大手术(尤其是颅内及眼科手术)及亚急性细菌性心内膜炎。
2.维生素K拮抗剂 为常用的口服抗凝剂,可抑制依赖于维生素K的凝血因子。目前国内最常用的是新抗凝片,起作用快,口服后36~48h即达高峰,首次量为2~4mg,维持量为1~2mg/d。也可用双香豆素或新双香豆素,首剂均200mg,次日100mg口服,以后每日25~75mg维持。华弗令首剂15~20mg,次日5~10mg,维持量为每日2.5~5mg。上述口服抗凝剂维持量均根据凝血酶原活动调节,使其保持在20%~30%。双香豆素、新双香豆素及华弗令发挥治疗作用要有一定时间,因此需合用肝素数天,直到口服抗凝剂作用,才停用肝素。一般口服抗凝剂需持续3个月。以后是否继续服用,则取决于栓塞危险因素的存在情况及继续抗凝治疗的危险性来权衡。
(三)纤维蛋白溶解剂 即溶栓治疗。纤维蛋白溶解剂可促进静脉血栓及肺栓子的溶解,恢复阻塞的血循环,是一安全的治疗方法。一般在栓塞后5日内用纤维蛋白溶解剂治疗,效果较好,更适用于急性巨大肺栓塞,此时可与肝素同用,亦可待其疗程结束后再用肝素。常用药物有链激酶及尿激酶,请参看第16章。
十四、外科治疗
(一)肺栓子切除术 据报告死亡率高达65%~70%。但本手术仍可挽救部分病人的生命,必须严格掌握手术指征:①肺动脉造影证明肺血管有50%或以上被阻塞,栓子位于主肺动脉或左、右肺动脉处;②抗凝或(和)溶栓治疗失败或有禁忌证;③经治疗后病人仍处于严重低氧血症,休克,肾、脑损伤。
(二)腔静脉阻断术 主要预防栓塞的复发,以至危及肺血管床。方法有手术夹、伞状装置、网筛法、折叠术等。腔静脉阻断术后,侧支循环血管管径可能增大,栓子可通过侧支循环进入肺动脉,阻断器材局部也可有血栓形成,术后的复发率为0%~20%,因此术后需继续抗凝治疗。
十五、非血栓性栓塞
(一)最常见脂肪栓塞 栓子主要来自长骨骨折,骨折时可形成骨髓脂肪栓。长骨骨折及骨盆骨折中仅2%病人发生典型的肺栓塞,有50%的病人可出现亚临床的脂肪栓塞,如暂时性缺氧及血小板降低。偶尔栓子也可来自外伤的脂肪组织及肝内脂肪。
临床表现:潜伏期约12~36h,或更长。在潜伏期内病人可无症状。以后突然出现呼吸困难,心动过速、发热(体温可达39℃以上)、紫绀、精神不安宁、易激动、谵妄,继之昏迷。体检可见上胸部、腋窝及颈部有瘀斑,甚至也见于结膜及眼底视网膜。胸片显示正常,或有弥漫性小片状密度增高阴影,也有线样纹理增多,上述阴影似从肺门处向外辐射。实验室检查见贫血、血小板降低、显微镜下可发现外伤部位的静脉血内有脂肪颗粒、血沉增快、PaO2降低及一些凝血试验异常。静脉内的脂肪颗粒也可用冷冻法及滤过法测定。滤过法是使静脉血经8μm孔的Millipore过滤器,剩留下的脂肪颗粒用苏丹Ⅲ染色即可显示出。本病的病理生理目前还不清楚,可能与脂肪组织释放脂蛋白酶有关,它可使水解的甘油三酯产生自由脂肪酸,从而引起内皮细胞损伤,血小板和纤维蛋白聚集,形成血栓。也可能肺小动脉被集合的脂肪阻塞后产生一系列病理生理改变。为什么仅少数病人易产生脂肪栓塞呢?推测这些病人可能有碳水化合物、脂肪代谢及凝血机制的异常,使血管脆性增高,对外来的刺激易引起异常的神经反射。确实在脂肪栓塞的病人中常有糖尿病、β脂蛋白增高及血小板聚集的异常。
脂肪栓塞的诊断依据是1个主要症状和4个次要临床表现,并证明静脉血内有脂肪微粒及低氧血症。主要症状:①呼吸功能不全;②脑部损伤;③瘀斑。次要临床表现为:①发热;②心动过速;③视网膜改变;④黄疸;⑤肾功能改变;⑥贫血;⑦血小板计数下降;⑧血沉增快。由于病人的临床表现不同,基本可分三类。①超急性反应:患者往往死于脑及冠状动脉的脂肪栓塞;②典型的临床表现:有明显的肺水肿,轻度凝血酶原时间及活性凝血酶原激酶时间延长,血小板下降,低氧血症,必须吸入40%浓度的氧才得到纠正,有典型胸片表现;③成人呼吸窘迫综合征型:胸片有急性肺水肿表现,明显低氧血症,必须吸入60%浓度的氧才得到纠正,有弥漫性血管内凝血,如凝血酶原时间及活性凝血酶原激酶时间明显延长、血小板下降、纤维蛋白原浓度降低,并出现纤维蛋白的降解产物。
治疗方法:最重要的是吸氧,一般吸氧浓度达50%以上。必要时作气管插管,并用呼气末正压呼吸(PEEP)。肾上腺皮质激素的使用对病人可能是有益的,常用甲基氢化泼尼松,剂量为30mg/kg体重,于8h内静脉滴入。及时使用激素后可防止低氧血症、凝血机制异常及血小板下降。必要时进行抗凝治疗。前列环素PGI2对减轻肺的脂肪微栓塞可能有一定效果。由于目前尚无很好的治疗方法,因此病死率达8%。
(二)羊水栓塞 偶可发生在正常分娩或剖宫产。突然引起大块栓塞,或肺微血管栓塞,导至休克和死亡。症状的轻重决定于进入静脉系统的羊水量。羊水特别容易诱发肺血管或其他处的血栓形成。治疗方法主要是支持疗法及抗凝治疗。
(三)气体栓塞
1.可发生于潜于员作潜水操作中,尤其从10m以下深水向上潜升时。一旦有意外故障,或突然发生支气管痉挛时,使体内的压缩气体不易排出,此时作用于机体的压力越来越降低,体内的空气容量随之渐增大。当作用于肺实质压力为10.7kPa(80mmHg)时,肺泡发生破裂,气体即进入循环系统,引起气栓塞。发生气栓栓塞的其他原因有减压性爆炸、肺瘤转移至大血管或心脏、乳腺损伤及医源性空气栓塞。后者见于头颈部手术,如颅骨切除术静脉气栓发生率为21%~29%,枕部颅骨切开术的发生率为40%。也见于血管破裂、各种手术、血液透析及静脉注射。特别应警惕锁骨下静脉内插管输液,当有意外时,空气进入血管的速度为100ml/s,已有报告注入100~300ml气体可至死。
2.临床表现 决定于气体栓塞是静脉抑或是动脉、气体的量及种类。静脉栓塞时,气体可进入右心腔和肺血管网,当气体进入血管的速率为1ml/min,或进入量为1ml/kg体重,病人尚能耐受,若进入气体量较上述明显增多时即可产生临床症状。大量气栓时,可阻塞血流进入右心腔,称之空气阻断(air lock),此时有生命危险。气泡进入肺动脉后,可产生急性肺动脉高压、右心衰竭、肺水肿,病人出现不适感、气短、胸骨后疼痛及心律紊乱。体检见血压下降、紫绀、哮鸣音、大理石样皮肤及特殊的磨坊轮转的杂音(millwheel murmur)。这一杂音在心脏区可听到,也如压缩的海绵声,或大声咀嚼声。动脉气栓栓塞时常伴有脑神经损伤、感觉障碍、复视、癫痫、单瘫或偏瘫、关节活动障碍;眼底镜显示视网膜血管内有气泡可见;利贝迈斯特体征(Liebermeister’s sign)阳性,即由于动脉堵塞后,舌急剧发白;皮肤行小切开后可见有气泡的血流;头颅相显示血管内有气泡。
当发生动脉、静脉气栓栓塞时,ECG常显示急性肺心病、室内传导阻滞及心肌缺血。动脉血气分析示PaO2下降,PCO2稍增加。
3.治疗方法
(1)压缩治疗:是气栓栓塞主要治疗方法。立即将病人送入高压室内,若是静脉栓塞,置病人左侧卧褥疮位,以防止右心室气体进入肺血管网,或从未闭卵圆孔进入动脉系统。若是动脉栓塞,可置病人于Trendelenbury位,即垂头仰卧位。并给病人吸纯氧。然后增加室内压力,静脉栓塞时压力增为304kPa,动脉栓塞压力增为608kPa。经上述处理使体内气体立即收缩,随后进入较小的血管分支,以减少气栓的危险性。并使中枢神经系统的损伤得到最大程度的恢复。当气栓消失后再逐渐减压。
(2)中心静脉插管:尤其大量气栓时,插管可使气体移动,进入右心室,然后用注射器抽取。
(3)吸纯氧:可防止氮气进入血流;吸纯氧后,使血流中氮浓度降低,产生有利于氮向组织弥散的梯度。
(4)输入等渗液体:因血容量低下时,气栓的严重度也加重。
(5)应用肝素抗凝及肾上腺皮质激素治疗。
(四)非栓子性血管炎性肺动脉阻塞 目前有增多趋向,常与静脉内用药有关。药物本身,或与药物混合的滑石可诱发血栓形成及血管炎,与PTE很难区别,长期反覆发作可成为不可逆性,并逐渐形成肺动脉高压。
(李龙云)
参考文献
[1] Smith W: Cecil Textbook of Medicine.ed17,p426,WB Saunders Company,Philadeiphia,1985
[2] Hirsh J: Venous Thrombosisand Pulmonary Embolism Diagnostic Methods.edl,p123,ChurchilLivingstone,Edinburgh London Melbourne,1987
[3] Fulkerson WJ et al: Diagnosisof pulmonary embolism Arch.Intern.Med.1986;146:961
[4] Hull R et al: Pulmonaryangiography,ventilation lung scannigng and venography for clinically suspectedpulmonary embolism in the abnormal perfusion scan.Ann Intern Med.1983;98:891
[5] Piers DB et al: A comparativestudy of intravenous digital subtraction angiography and ventitation perfusionscans in suspected pulmonary embolism Chest 1987;91:873
[6] Braunwald et al: Harrison’sprinciples of internal medicine.edll,p1105,McGraw-Hill book company,New York,1987
[7] Flenley DC et al: Recentadvances in respiratory medicine.p135.Churchill Livingstone New York .1986
[8] Brenner,BE et al:Comprehensive management of Re respiratory emergencies.p273.An aspenpublication Aspen sysetems corporation Rockville.1985
[9] Leeper KV et al : Treatmentof massive acute pulmonary embolism;The use of low doses ofintrapulmonary arterial streptokinases combined with full doses of systemicheparin.Chest ,1988;93:234
-
《急诊医学》 中的相关章节:
……
第22章 心血管病急诊药物临床药理学
第四篇 呼吸系统疾病急诊
第23章 急性呼吸衰竭与成人呼吸窘迫综合征
第24章 支气管哮喘的诊治
第25章 咯血
第26章 肺栓塞(当前页)
第27章 自发性气胸
第28章 机械通气和氧气治疗
第29章 呼吸系统急诊时用药
第30章 肿瘤引起的气管阻塞
……