第三节 关于辅助性肝移植的几个问题
一、病人的选择
暴发性肝功能衰竭是由各种急性肝病所致的致命性的综合征,黄疸出现后3个月一般都会并发肝性脑病,其死亡率高达80%以上[10,11]。辅助性肝移植是暴发性肝功能衰竭的一种暂时性治疗方法,目的是使病人能够平稳渡过肝功能衰竭期,避免出现肝性脑病,让原肝有肝细胞再生、肝功能恢复的机会。从有限的临床资料分析,由甲型肝炎、乙型肝炎和药物中毒所致的暴发性肝功能衰竭,术后原肝肝细胞再生肝功能完全恢复的可能性比较大。从年龄上看,年龄<40岁的病人可以取得较满意的治疗效果[12]。根据欧洲的统计资料,术后原肝得到完全恢复的病人中,年龄在40岁以下占90%以上。术后原肝功能能否完全恢复与手术时原肝坏死程度及正常肝细胞含量无关[13]。只要5%的正常肝细胞就足以使原肝肝功能完全恢复。明显的肝脏纤维化是辅助性肝移植的禁忌证。
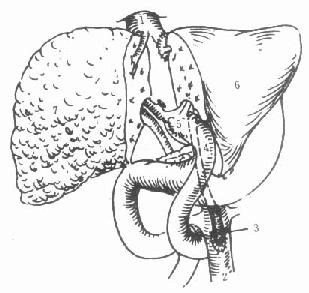
图9-2 原位辅助性肝移植
原肝左外叶切除,植入供肝的左外叶
1.下腔静脉2.腹主动脉3.髂动脉搭桥4.胆总管空肠吻合5.门静脉6.供肝左外叶7.病肝
二、术式选择
异位辅助性肝移植具有操作相对简便的优点,但原位辅助性肝移植由于切除了部分原肝,消除了腹腔空间不足的问题,关腹后不会造成对原肝和移植肝的压迫,同时,由于肝静脉的吻合符合正常解剖关系,与右心房距离近,有利于移植肝的静脉回流。随着外科操作技术的提高,原位辅助性肝移植的手术并发症已经明显降低。根据欧洲12个肝移植中心的统计资料,异位辅助性肝移植的术后死亡率为57%,而原位辅助性肝移植的术后死亡率为30%。对于原肝的哪一部分切除和取供肝的哪一部分植入现在没有一定的标准。根据经验,植入肝的重量不应小于受体体重的1%,所以,一个600-800g的供肝对于体重为60-80kg的受体来说是安全的[14]。如果供体和受体大小相配,一般主张切除受体的右半肝植入供体的右半肝;如果受体是儿童而且供体是成人,则应将受体的左外叶切除植入供体的左外叶。
三、门静脉血流问题
异位辅助性肝移植时,移植肝和原肝之间对门静脉血流的竞争是导致移植失败的一个重要原因之一。原位辅助性肝移植时,门静脉血流可以在原肝和移植肝之间自动调节[14]。而不存在对门静脉血流的竞争问题。

图9-4 原位辅助性肝移植
原肝的右半肝切除,植入供肝的右半肝
1.下腔静脉2.腹主动脉3.门静脉4.胆总管空肠吻合5.病肝
四、管道系统的重建
在血管和胆管重建的过程中,原肝的管道系统不允许受到任何损伤。供肝的门静脉与受体的门静脉作端侧吻合;供肝的肝动脉不应与受体的肝动脉吻合,而是应该经搭桥与腹主动脉吻合;胆管重建采用标准的胆总管空肠Roux-en-Y吻合,这种吻合法的胆漏和吻合口狭窄的发生率都比较低[15]。
五、原有肝脏疾病的复发
由于病毒颗粒不但存在于坏死的肝脏中,而且还存在于其他脏器和循环系统的血细胞中,原位辅助性肝移植后肝炎可能得发,但复发率不比标准的原位肝移植高[16]。
六、移植肝的处理
当原肝肝细胞再生、肝功能恢复正常后,有两种方法处理移植肝:①在保持免疫抑制剂治疗的情况下,将移植肝切除;②逐渐减少并停止免疫抑制剂的治疗,通过排异反应使移植肝萎缩[17]。从理论上讲,这种方法可能导致严重的排异反应,这时应将移植肝切除。对于年龄大于40岁和手术时已有肝脏再生结节的病人,术后原肝发生肝硬化的概率较高。当原肝发生肝硬化时,则需长期服用免疫抑制剂以维持移植肝功能,如果肝硬化是由于乙型肝炎病毒所致,就有发生原发性肝癌的危险,此时建议将原肝切除。
七、原肝再生恢复的标准
肝功能检查只能代表两个肝脏的整体功能,无法区分肝功能好转是由于原肝的恢复还是移植肝的功能。肝脏活检可以发现肝细胞再生时,肝细胞坏死区消失,代之以正常的肝细胞,并可见纤维组织的形成,但单一的肝脏活检并不能代表整个肝实质的情况,连续的肝脏活检也许更有意义。原肝体积的增大伴移植肝体积的减少标志着原肝的再生,但体积的变化只是一个粗略的指标。99mTc标记的二甲乙酰苯胺亚氨基双醋酸(HIDA)闪烁图是一个比较重要的指标,随着肝脏细胞的再生,原肝对核素的摄取量和经胆汁的分泌量逐渐增加[18]。
-
《临床肝移植》 中的相关章节:
……
第四节 排异反应
参考文献
第九章 辅助性肝移植
第一节 异位辅助性肝移植
第二节 原位辅助性肝移植
第三节 关于辅助性肝移植的几个问题(当前页)
参考文献
第十章 异种肝移植
第一节 异种排异反应
第二节 供体的选择
……