第六节 卵巢肿瘤
卵巢肿瘤按其组织发生可分为三大类:①上皮性肿瘤,如浆液性肿瘤、粘液性肿瘤、子宫内膜样瘤及纤维上皮瘤等,这类肿瘤的性质可分为良性、交界性及恶性;②性腺间质肿瘤,如颗粒细胞瘤、泡膜细胞瘤及纤维瘤等;③生殖细胞肿瘤,如畸胎瘤、无性细胞瘤、内胚窦瘤及胚胎性癌等。
一、卵巢上皮性肿瘤
卵巢上皮性肿瘤是最常见的卵巢肿瘤,来源于卵巢表面的上皮(体腔上皮),最常见的是囊腺瘤,主要包括浆液性和粘液性两种。
(一)浆液性肿瘤
1.良性浆液性囊腺瘤(serous cystadenoma)是浆液性肿瘤中最常见的一种,约占浆液性肿瘤的60%,多发生于20~40岁妇女,以单侧居多,也可双侧发生(约占20%)。
【病变】
肉眼观,多为圆形或卵圆形囊肿,囊内充满稀薄、清亮的浆液,体积大小不一,小者直径仅数厘米,大者可达儿头大或更大,表面光滑,多为单房性,少数可为多房性。囊内壁光滑为单纯性浆液性囊腺瘤;部分伴有乳头状突起,称为乳头状浆液性囊腺瘤(图13-15)。镜下,囊壁和乳头间质均由含血管的纤维结缔组织构成,被覆上皮呈单层低立方状、柱状、纤毛柱状或钉状,核多位于中央,染色质纤细,核仁缺如或不明显,无病理性核分裂像(图13-16)。有时在囊壁和乳头间质内可见圆形钙化小体(沙粒体)。
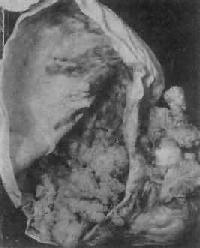
图13-15 卵巢乳头状浆液性囊腺瘤
肿瘤为单房性,囊壁内面及外表面(右侧)有乳头状肿块形成

图13-16 卵巢乳头状浆液性囊腺瘤
被覆囊壁的瘤细胞呈立方形,且呈乳头状生长,突向囊腔
2.交界性浆液性囊腺瘤(borderline serous cystadenoma)约占浆液性肿瘤的10%,其形态结构介于良、恶性浆液性囊腺瘤之间,属低度恶性,预后比浸润癌为好。
【病变】
肉眼观,与良性浆液性乳头状囊腺瘤相似,但乳头状突起往往比良性者丰富而广泛,常布满整个囊内表面,双侧发生率较高。镜下,主要表现为乳头上皮呈2~3层,乳头分支较稠密或有微乳头状突起,核异型和核分裂像易见(每高倍视野不超过1~2个),无间质浸润。
3.浆液性囊腺癌(serous cystadenocarcinoma),约占浆液性肿瘤的30%,为卵巢恶性肿瘤中最常见的类型,约半数为双侧性。患者以40~60岁妇女为最多。
【病理变化】
肉眼观,多数为多囊性,部分或大部囊内或囊外有乳头状突起,囊内多含混浊液体,乳头状物多为实性菜花状,常侵犯包膜并有出血坏死。镜下,乳头分支多或呈实心团块,上皮细胞增生多呈3层以上,细胞有明显异型性,核分裂像常见,包膜和间质均有浸润,沙粒体较多见。根据乳头状结构的分化程度可将其分为高分化、中分化和低分化3型:①高分化型(图13-17),多数乳头覆以不典型上皮,呈假复层,有一定的纤细间质;②中分化型,乳头结构仍可见,上皮细胞分化不良,呈多层,核分裂像增多;③低分化型,乳头很少,瘤细胞呈实心片块或条索,偶尔形成腺样结构,瘤细胞有明显异型性,包膜和间质浸润明显。
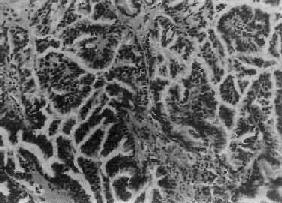
图13-17 卵巢乳头状浆液性囊腺癌
呈细乳头状结构,癌细胞多层,异型明显,乳头间质稀少
【转移】
有外生乳头的良性及交界性肿瘤都可以有盆腔或腹腔腹膜的种植。交界性瘤的种植转移更多见。多数浆液性囊腺癌在就诊时已有转移,转移部位为腹腔、盆腔浆膜层,一部分病例可发生淋巴结转移,包括盆腔、肠系膜淋巴结及锁骨上淋巴结等,极少数有远处转移,如肝、肺等。
(二)粘液性肿瘤
1.粘液性囊腺瘤(mucinous cystadenoma)是上皮性肿瘤中较常见的一种肿瘤。主要来源于卵巢表面上皮,向宫颈内膜上皮分化;另一来源是良性囊性畸胎瘤的单胚叶生长,其上皮和肠上皮相似,并可见杯状细胞。多发生于30~50岁妇女,多数为单侧,很少为双侧。
【病理变化】
肉眼观,囊性肿块大小不一,一般直径15~30cm,甚至50cm以上,小者直径仅1cm。圆或卵圆形,表面光滑,常为多房性,内含浓稠粘液。囊内壁光滑,很少有乳头。镜下上皮为单层高柱状粘液上皮,胞浆含清亮粘液,核位于基底部(图13-18),大小形状比较一致,染色质纤细,无明显核仁,亦无核分裂像。间质为纤维结缔组织。
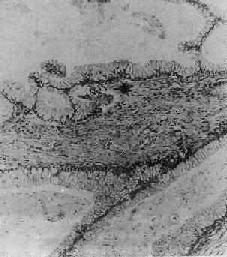
图13-18 卵巢粘液性囊腺瘤
瘤组织腺体扩大成囊,被覆囊壁的瘤细胞呈高柱状,核位于基底部,胞浆含大量粘液,(图中呈浅色透亮状)
2.交界性粘液性囊腺瘤(borderline mucinous cystadenoma)亦为低度恶性癌,形态结构介于良、恶性粘液性囊腺瘤之间。五年存活率为95%~98%。
【病理变化】
肉眼观与良性粘液性囊腺瘤无明显区别,但半数病例囊内壁可见乳头和包膜增厚,乳头或为简单分支,但多为生长活跃有复杂纤细分支的乳头。镜下,上皮高柱状,增生成2~3层,并失去极向,有轻或中度异型性,核分裂像可见。间质少,但无间质浸润。
良性及交界性粘液性囊腺瘤偶尔可自行穿破,使粘液性上皮种植在腹膜上继续生长并分泌粘液,形成腹膜假粘液瘤(pseudomyxoma peritonei)。
3.粘液性囊腺癌(mucinous cystadenocarcinoma),大部分患者年龄在40~60岁。
【病变】
肉眼观,肿瘤体积常较大,囊性或囊实性,表面光滑,常与周围器官粘连。20%为双侧性。多为多房性伴有实性区域,实性区为灰白色或质松脆的乳头状物,常伴出血坏死。囊内含有粘血性混浊液体。镜下,腺体密集,形状不规则,腺体上皮多超过3层,上皮细胞明显异型性,核仁明显,病理核分裂像易见。间质较少,可见包膜及间质浸润。根据上皮的分化程度可分为高分化、中分化和低分化3型:①高分化型,多数呈腺样结构,上皮高柱状,排列成3~4层以上(图13-19),含较多粘液,常有小乳头,可见一些核分裂像;②中分化型,腺体不规则,间质少,上皮异型性,排列乱,多层,核分裂像增多;③低分化型,腺样结构大部消失,上皮细胞分化差,核异型性明显,有多数核分裂像,常发生出血坏死,偶见粘液上皮。
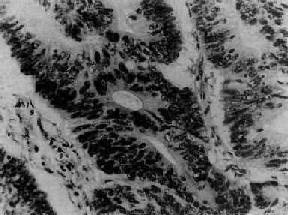
图13-19 卵巢粘液性囊腺癌
呈腺样结构,癌细胞高柱状,多层,异型性明显,核分裂像易见,仅少量粘液空泡形成
【扩散与转移】
卵巢粘液性囊腺癌可直接蔓延至阔韧带、输卵管和子宫,包膜浸润的癌细胞也可向腹腔内脱落或沿淋巴管扩散而转移,转移部位以盆腔、腹腔腹膜及各器官浆膜层为主,还包括大网膜、阑尾及对侧卵巢等。粘液性囊腺癌的5年存活率为46%~70%。
二、卵巢性腺间质肿瘤
本组肿瘤系来源于原始性腺中的性索及间质组织,包括粒层细胞瘤、泡膜细胞瘤、纤维瘤、支持细胞——间质细胞瘤、两性母细胞瘤及伴有环状小管的性索瘤等,大多数能产生性激素,引起相应的临床表现。最常见的是粒层细胞瘤和泡膜细胞瘤。
(一)粒层细胞瘤
粒层细胞瘤(granulosa cell tumor)约占卵巢肿瘤的1%~9%,好发年龄为45~55岁,少数也可发生于青春期前或幼女。肿瘤常产生雌激素,在青春期前表现性早熟、乳房增大、出现阴毛和初潮提前等;在青春期后则由于引起子宫内膜增生症而出现月经紊乱。
【病理变化】
肉眼观,肿瘤呈圆形、卵圆形或分叶状,大小不等,多数小于15cm,表面光滑,常有完整的包膜。切面多为实性,质地稍硬,肿瘤呈黄白色,有些可呈囊性变,常有坏死出血区。多为单侧性。镜下,瘤细胞多呈小圆形或多角形,胞浆少。核圆、椭圆或梭形,核膜清楚,核内常可见纵沟,核染色质细,可见1~2个核仁,核分裂像较少见。组织学类型有以下几种:分化较好的瘤细胞常排列成小卵泡型(图13-20),呈菊形团或小腺泡状,中央为粉染蛋白液或退化的细胞核,称Call-Exner小体;有的排列呈大卵泡型、梁柱型或岛状等;分化较差的瘤细胞常排列呈弥漫型或波纹状、脑回状或肉瘤样构型。
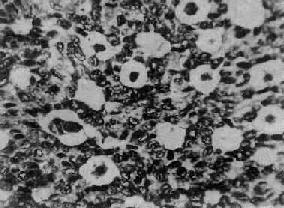
图13-20 粒层细胞瘤
瘤细胞排列成小卵泡型,部分细胞核呈现核沟
粒层细胞瘤为低度恶性肿瘤,预后尚好,晚期复发是该瘤的特点。5年存活率为80%~90%,10年存活率为70%左右。转移和复发多发生在腹腔内,远处转移很少。若浸润包膜或破裂,肿瘤可侵及邻近器官或对侧卵巢。
(二)泡膜细胞瘤
卵巢泡膜细胞瘤(theca cell tumor)比粒层细胞瘤少见,其发病率仅为粒层细胞瘤的1/3,占所有卵巢肿瘤的0.5%~1%。也有分泌雌激素的功能,常和粒层细胞瘤混合存在。发病年龄较晚,多数为绝经后妇女,发生在青春期前很少,不到1%。
【病变】
肉眼观,绝大多数为单侧,中等大小,与残留的卵巢组织界限清楚,但无包膜,质硬。切面实性,可有小囊,也有多房者。瘤组织因含脂质而呈浅黄色,间有灰白色纤维组织或类似纤维瘤的旋涡状结构。镜下,瘤细胞形态与正常泡膜细胞相似,胞体形态肥胖呈梭形,胞浆丰富淡染(图13-21)。细胞核卵圆形,无核分裂像。瘤细胞排列紧密,形成宽阔的束带状,呈不规则交错分布或漩涡状排列,其间被大小不等的间质结缔组织条索所分隔。用特殊染色法可见泡膜细胞内含有丰富的类脂质物质,可与纤维瘤鉴别;用银染色法可见网状纤维围绕每个细胞,此与粒层细胞瘤时出现于整个细胞团周围者不同。
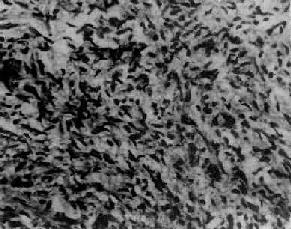
图13-21 卵巢泡膜细胞瘤
在卵巢泡膜细胞样瘤细胞中混杂一些空泡状黄体化细胞
泡膜细胞瘤基本为良性肿瘤,仅有个别复发者,但由于泡漠细胞瘤比粒层细胞瘤分泌更多的雌激素,所以并发子宫内膜癌的机会比粒层细胞瘤高,因此,术前诊断性刮宫以排除宫内膜病变是必要的。
三、卵巢生殖细胞肿瘤
卵巢生殖细胞瘤占卵巢肿瘤的15%~20%,20岁以下的卵巢瘤患者约60%属此类,所幸的是95%的生殖细胞瘤为良性囊性畸胎瘤。患者越年轻,所发生肿瘤的恶性程度可能越高。
(一)卵巢畸胎瘤
来源于卵巢多能的生殖细胞,其良恶性程度主要取决于瘤组织的成熟度,因此将畸胎瘤分为成熟型和未成熟型两大类。
1.成熟型畸胎瘤(teratoma,mature type) 多数为囊性,称囊性畸胎瘤,属良性,大多为单侧性。在卵巢生殖细胞瘤中最多见,占卵巢畸胎瘤的97%~99%,占所有卵巢肿瘤的20%。多发生于生育期妇女。
【病变】
肉眼观,肿瘤多为囊性、中等大小,表面光滑,囊内含毛发团及皮脂样物(图13-22)。囊壁较厚,内侧常有一处突起的结节或我称头节,表面被覆鳞状上皮,结节内常有毛发、牙或骨质等。肿瘤多数为单房。镜下,可见到三胚层各种类型的成熟组织,其中以皮肤、皮脂腺、汗腺、毛囊及脂肪最多见;其次为软骨、神经胶质、神经细胞、骨及呼吸上皮;其他如甲状腺、胃肠上皮及牙等较少见。
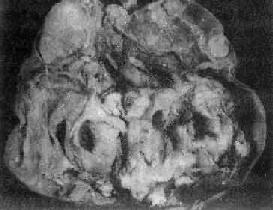
图13-22 卵巢囊性畸胎瘤
囊内充满含有毛发的黄色油脂样物
囊性畸胎瘤预后好,少数可发生恶性变,最常见者恶变为鳞癌。恶性变常发生在囊壁内头节附近,故检查时应注意取材部位。
2.未成熟型畸胎瘤(teratoma,immature type)此型较少见,仅占卵巢畸胎瘤的1%~3%。多见于25岁以下的年轻患者。
【病变】
肉眼观,肿瘤多为单侧性,体积一般较大,结节状,切面多为实性,夹杂有单个或多个大小不等的囊性部分。实性部分常为杂色,灰白、棕色或黄色,质软而脆,常有出血坏死。镜检可见由三胚层分化而来的未成熟和成熟组织混合组成。常见的未成熟组织为神经组织,如原始神经上皮和室管膜等结构及各种胚胎性组织,如胚胎性骨、软骨及肌肉等。皮肤组织较成熟型少见。其中可混杂一些各胚层的成熟组织。
未成熟型畸胎瘤常合并其他生殖细胞肿瘤,如内胚窦瘤、无性细胞瘤及绒癌等。一般说,肿瘤组织中未成熟组织及胚胎性组织的含量与临床恶性程度有关。病理上根据未成熟组织的含量,可分3级:①1级,主要为成熟组织,有少量未成熟组织,没有神经上皮或每一切片中神经上皮不超过一个高倍视野;②2级,有较多未成熟组织,每一切片中所含神经上皮不超过1~3个高倍视野;③3级,未成熟组织量多,每一切片中神经上皮超过4个高倍视野。
预后
未成熟畸胎瘤的预后与病理分级、临床分期密切相关。复发及转移者多为2、3级。转移的部位多在盆腔及腹腔内,远处转移极少。
(二)无性细胞瘤
无性细胞瘤(dysgerminoma),较少见,约占卵巢恶性肿瘤的1%~2%,多见于10~25岁年轻妇女。
【病变】
肉眼观,常为单侧性,约10%为双侧性。肿瘤多为圆或卵圆形,表面光滑,质韧。切面多为实性,有不同程度的出血坏死或囊性变,色灰红、暗红及棕黄色。镜下,与典型的睾丸精原细胞瘤非常相似,瘤细胞体积大而圆,比较一致,胞浆因含糖原而透明。核大,圆或卵圆形,大小形态一致,小泡状,核仁明显,核分裂像常见。瘤细胞排列成片块、巢状或条索。瘤细胞间常有不等量的淋巴细胞浸润及多少不等的纤维组织。由于肿瘤细胞形态和组织化学特性与未分性别的原始生殖细胞极相似,故命名为无性细胞瘤。
本瘤预后较好,对放射线敏感,5年生存率90%~95%。约5%病人对侧卵巢在显微镜下才能发现肿瘤,因此手术时必须进行活检,作冷冻切片检查。
肿瘤可直接蔓延扩散至盆腔附近器官及通过淋巴系播散到腹膜后及主动脉旁淋巴结等,晚期也可经血行播散到肺及肝等。
(三)内胚窦瘤
内胚窦瘤(endodermal sinus tumor)又称卵黄囊瘤(yolk sac tumor),来源于多能的生殖细胞,向胚外结构方向分化而形成的一种高度恶性的生殖细胞肿瘤。多见于儿童及年轻妇女,平均年龄18岁。除卵巢外,还可发生于骶尾、腹膜后、纵隔、松果体等处。
【病变】
肉眼观,肿瘤多为单侧性,以右侧为多,一般体积较大,平均直径为15~25cm,圆或卵圆形,表面光滑。切面多为实性,质较脆,灰白或粉白色,常有出血坏死及囊性变。镜检,组织形态较复杂及特殊,主要特征有下列几点:①网状结构,是最常见的形态,由星芒状的瘤细胞形成疏松网状结构(图13-23),其中有微型小囊或间隙,囊腔被覆扁平或立方细胞,这种结构类似胚外中胚层结构;②内胚窦样结构,立方或柱状的瘤细胞成单层排列,包绕毛细血管,形成一血管套样结构,这种结构横切面很像肾小球,称为Schiller-Duval小体,这种小体和大鼠胎盘内的Duval内胚窦结构相似,这种结构可能是由卵黄囊衍生演变而来;③多泡性卵黄囊样结构,特征是由扁平上皮、立方或低柱状的瘤细胞形成大小不等的囊腔,其间隔以致密的结缔组织或疏松的粘液样间质,这种结构与胚胎时期的卵黄囊(胚外内胚层)相似;④在瘤细胞内及瘤细胞间隙可见PAS阳性的大小不等的嗜酸性小滴,免疫组化显示这种小滴含有甲胎蛋白(AFP),正常情况下,卵黄囊可合成AFP;⑤可见腺样、乳头状及实体细胞团结构等。
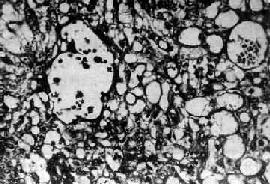
图13-23 内胚窦瘤
呈疏松网状粘液瘤样结构,其中有互相沟通、衬以上皮的腔隙及小囊腔,在瘤细胞内外可见嗜酸性玻璃样小球及基底膜样物
本瘤恶性度很高,预后差,对放射线不敏感。近年应用联合化疗后,3年存活率约13%。转移途径为直接浸润及种植扩散,偶有淋巴结转移,极少血行转移。
(四)胚胎性癌
胚胎性癌(embryonal carcinoma)为来自具有向胚外或胚内结构分化潜能的原始生殖细胞的一种未分化癌。较罕见,约占卵巢恶性生殖细胞瘤的5%。多见于儿童及青年,平均年龄为15岁。
【病变】
肉眼观,肿瘤一般为单侧性,体积较大,平均直径17cm,实性。切面棕褐或灰白色,常见出血坏死及囊性变。镜下,瘤细胞为大而幼稚的多形性细胞,胞浆中性呈不同程度的空泡状。核大而圆,空泡状,染色质粗,核仁明显,1至多个,核分裂像多见。瘤细胞排列呈实性巢状或腺泡、管状或乳头状,并常见散在的像合体滋养层细胞的多核巨细胞。免疫组化染色显示这种巨细胞含有绒毛膜促性腺激素(HCG),非巨细胞性瘤细胞内含有甲胎蛋白。
本癌为高度恶性,预后差,早期即可向局部器官和腹膜浸润,或通过淋巴道播散。5年存活率39%。
-
《病理学》 中的相关章节:
……
第一节 外阴疾病
第二节 子宫颈疾病
第三节 子宫体疾病
第四节 滋养层细胞肿瘤
第五节 输卵管疾病
第六节 卵巢肿瘤(当前页)
第七节 乳腺疾病
第十四章 男性生殖系统疾病
第一节 睾丸和附件炎症
第二节 睾丸肿瘤
……